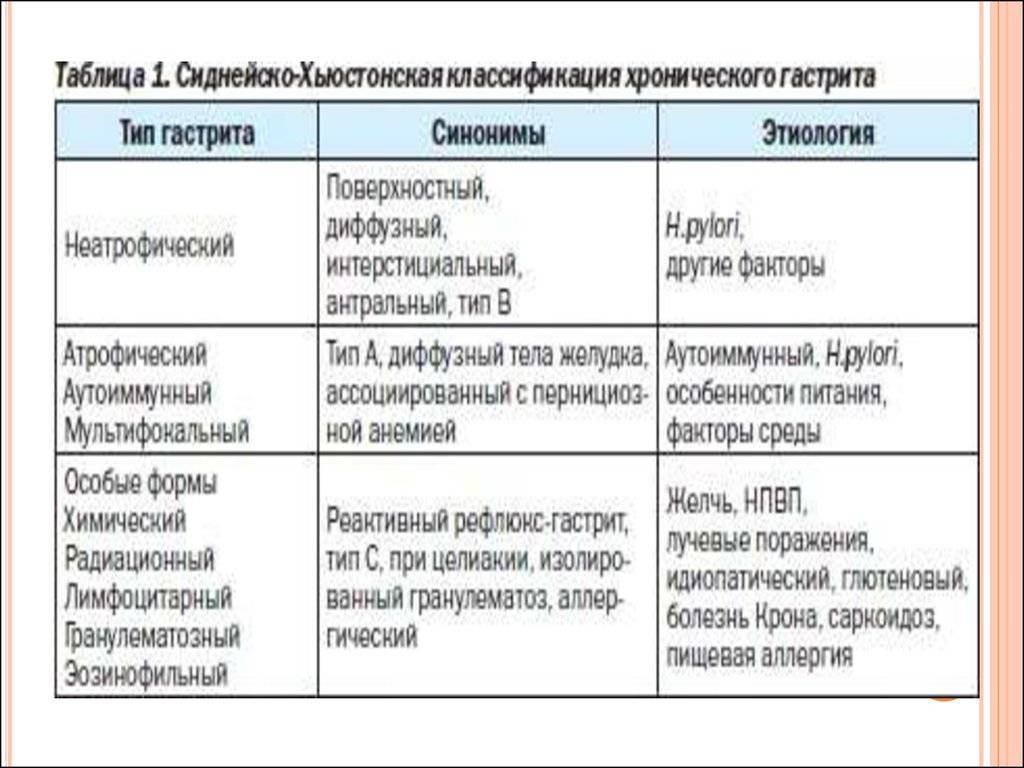
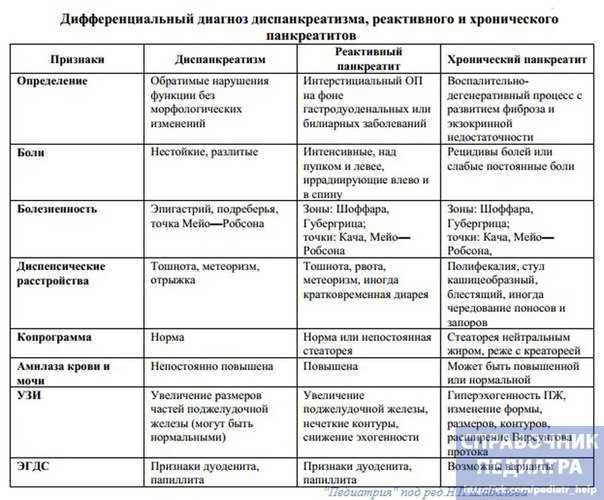
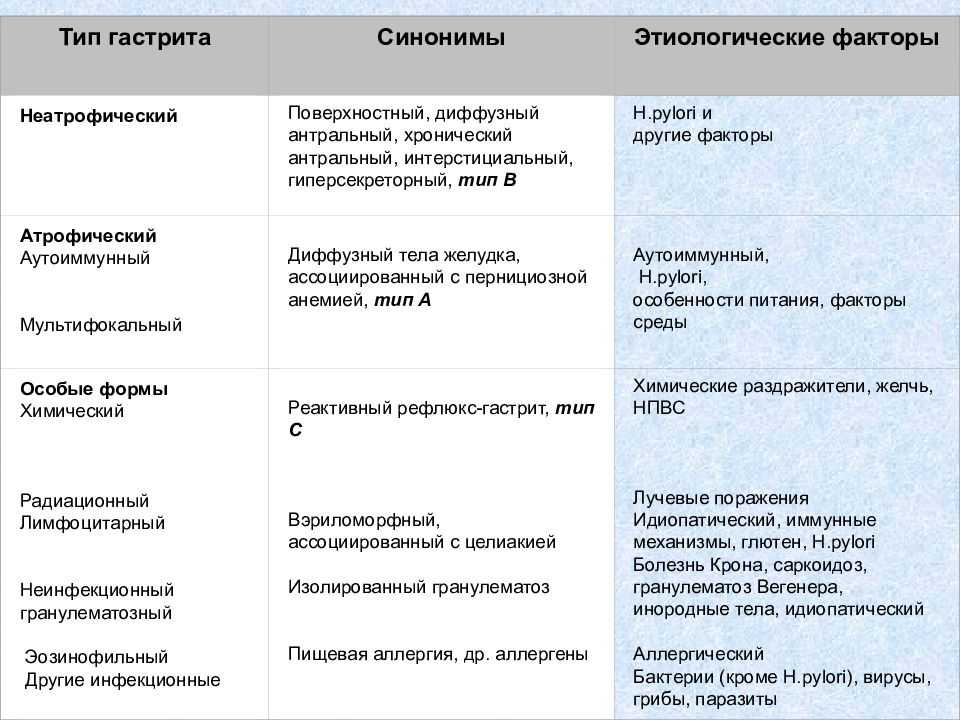
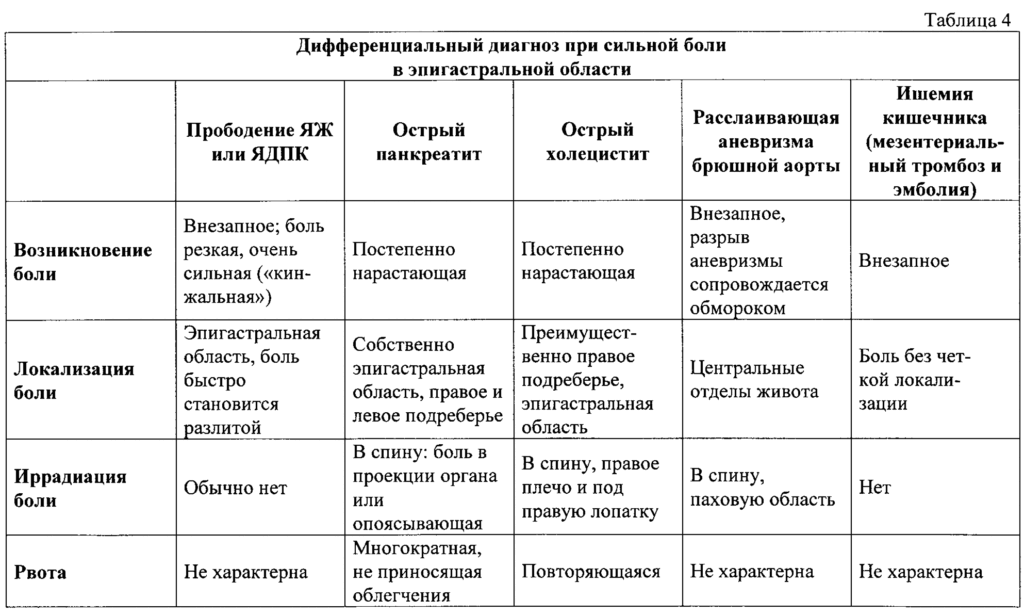
Как отличить болезни?
Причины развития
Общим при прогрессировании обоих недугов является несбалансированное питание, злоупотребление спиртными напитками, размножение Хеликобактер пилори. Повлиять на воспалительную реакцию в желудке способны такие факторы:
 Продолжительная терапия некоторыми препаратами приводит к проблемам с желудком.
Продолжительная терапия некоторыми препаратами приводит к проблемам с желудком.
- Дуодено-гастральный рефлюкс. При патологии содержимое с двенадцатиперстной кишки забрасывается обратно в желудок. Связано отклонение с нарушенной функцией пилорического сфинктера. Сопровождается изменением уровня pH во внутреннем органе, нередко вызывает колит и другие нарушения.
- Длительная медикаментозная терапия. Многие препараты, используемые на протяжении продолжительного времени, негативно сказываются на слизистой оболочке желудка. Особенно часто гастрит развивается при приеме НПВС.
- Аутоиммунные заболевания. При подобных патологиях иммунитет продуцирует антитела, которые разрушают обкладочные стенки желудочного дна.
Пусковыми механизмами панкреатита выступают:
- Механические травмы. Нарушение наблюдается при желчнокаменной болезни, когда слизистая протоков травмируется образовавшимися конкрементами.
- Отклонения нейрогуморального характера. При заболеваниях отмечаются проблемы с иннервацией, приводящие к нарушенному выведению ферментов пищеварения и гормонов поджелудочной.
- Токсическое влияние. Когда токсины воздействуют на внутренний орган, то возникает воспаление. Негативные вещества могут поступать снаружи и изнутри. К последним относят ферменты поджелудочной, а также токсины при недостаточности почек.
- Инфекции. Панкреатит может развиться на фоне гепатитов, сальмонеллеза, бруцеллеза и других патологий.
Характерные симптомы
 При воспалении поджелудочной железы боль носит интенсивный характер.
При воспалении поджелудочной железы боль носит интенсивный характер.
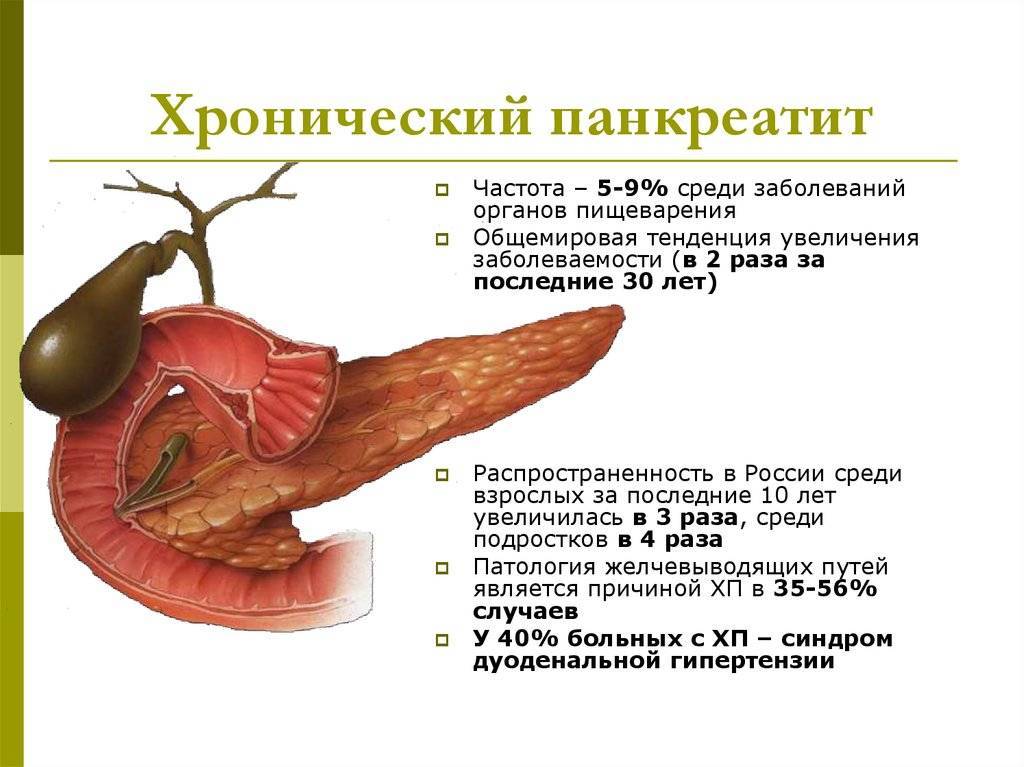
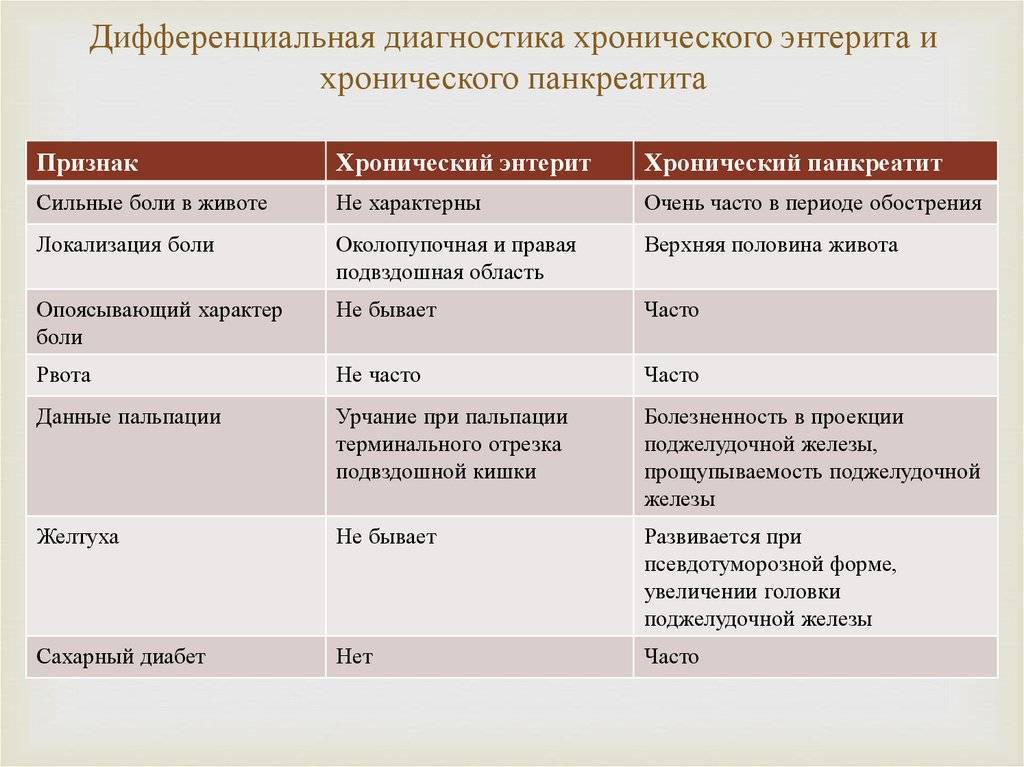
Определить панкреатит и гастрит помогает доктор, используя разные диагностические процедуры. При хроническом и остром воспалительном процессе в желудке и поджелудочной железе отличается симптоматика, представленная в таблице:
| Признак | Гастрит | Панкреатит |
|---|---|---|
| Боль | Резкая и интенсивная | Внезапная и резкая боль сильной интенсивности |
| Беспокоит в области эпигастрия | Проявляется в надчревной зоне либо ближе к пупку, в дальнейшем охватывает всю область живота | |
| Возникает либо становится сильнее после употребления еды | Часто распространяется на поясничный отдел | |
| Развивается спустя полчаса после приема пищи | ||
| Рвота | Нечастая | Отмечается сразу или спустя несколько часов после трапезы |
| Сперва содержит остатки пищи, затем желчь, слизистые вкрапления | ||
| После рвоты пациенту легчает | После нее человек не чувствует облегчения | |
| Стул | Диарея может чередоваться с запорами | Жидкий и пенистый |
| Нарушенный аппетит | Присутствует | |
| Вздутие и урчание |
Различия терапии
 Панкреатин можно принимать, когда патология только начала развиваться.
Панкреатин можно принимать, когда патология только начала развиваться.
Лечение панкреатита и гастрита предусматривает коррекцию питания. При легкой стадии панкреатита достаточно принимать «Панкреатин» и соблюдать диету на протяжении определенного срока. Воспалительный процесс в желудке хуже поддается лечению. Часто требуется пить сразу несколько лекарственных препаратов, чтобы полностью вылечить болезнь. Возможно проводить народное лечение, используя природные вещества.
Методы лечения панкреатита
При отсутствии должного лечения панкреатит может перейти в хроническую форму, проявляясь в виде обострений (симптомы хронического панкреатита в период обострения подобны симптомам острого панкреатита). Возможно развитие таких осложнений как атрофия, фиброз, кальцинирование поджелудочной железы, панкреонекроз. Подобные осложнения могут привести к летальному исходу.
Ни в коем случае нельзя заниматься самолечением панкреатита. Помимо риска развития осложнений, стоит учитывать, что ориентироваться только на собственную интепретацию боли нельзя. Похожая боль может быть вызвана не только панкреатитом, но и другими причинами. Диагностику панкреатита должен произвести врач.
При острой боли следует вызвать скорую помощь.
Лечение острого панкреатита осуществляется в стационаре.
Лечение хронического панкреатита направлено на восстановление функции поджелудочной железы. Если обращение за врачебной помощью было своевременным, то возможно достаточно быстрое восстановление функций поджелудочной железы в полном объёме.
В курс лечения входят:
Коррекция диеты
Лечение хронического панкреатита включает в себя назначение специальной диеты, предполагающей исключение острой и жирной пищи, алкоголя, пониженное содержание углеводов.
Медикаментозное лечение
На период восстановления функций поджелудочной железы назначаются медицинские препараты, содержащие панкреатические ферменты.
Лечение желчнокаменной болезни
Фактором, способствующим развитию панкреатита, является, например, желчнокаменная болезнь. Поэтому лечение хронического панкреатита включает в себя мероприятия по лечению этого заболевания (удаление желчного пузыря).
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Симптомы
Гастрит отличается от панкреатита не только локализацией заболевания, последствиями, но и методикой лечения
Очень важно поставить правильный диагноз, чтобы применяемые препараты не усугубили проблему
Важно знать! Разница между заболеваниями больше кроется не в симптоматике, а в их генезисе и протекании. Они различаются между собой очень плохо, даже квалифицированный доктор не всегда по симптоматике сможет определить заболевание
Для постановки диагноза требуется провести исследования.
Гастрит имеет симптомы, которые могут отличаться в зависимости от стадии и происхождения недуга. Наиболее распространёнными проявлениями медики называют общий упадок сил, рвоту, жидкий стул, головокружение, сухость во рту, а также тяжесть в желудке. Наружным показателем гастрита может быть бледность на лице. При обострении заболевания характерными являются острые боли в области желудка.

Симптоматика панкреатита чаще всего проявляется в более отчётливой форме, обостряется воспаление поджелудочной железы зачастую после приёма крепких спиртных напитков в больших количествах. Нередко это те же проявления боли в районе живота, которая возникает внезапно и является очень интенсивной. Со временем боль может распространиться по всему животу и периодически отдавать в район поясницы.
Практически всегда обострение панкреатита сопровождается рвотой, которая в отличие от рвоты при гастрите, не приносит больному облегчения, может иметь непрерывный или периодический характер. Рвотный рефлекс не прекращается даже тогда, когда желудок уже полностью пустой. Рвотные массы будут с примесью жёлчи, зелёного или прозрачного цвета. Показателем панкреатита может быть также кашеобразный пенистый стул с резким неприятным запахом. Больной панкреатитом будет очень плохо себя чувствовать, со временем состояние заболевшего только усугубится. Чаще всего снять боли и стабилизировать состояние больного в домашних условиях практически нереально.

Отличительные черты в симптоматическом проявлении
Гастритом называется патологическое нарушение воспалительного характера течения, локализованное в области слизистой оболочки, покрывающей желудок. Имеет две формы течения – это острый и хронический гастрит. В ходе осложнения данного заболевания могут начать развивать атрофические процессы в данной оболочке. Если воспалительный процесс начнет охватывать сам желудок и 12-ти перстную кишку, то начинает развиваться хронический гастродуоденит. Гастродуоденит и панкреатит имеет те же отличительные особенности течения, по которым отличается гастрит от панкреатита.
Панкреатитом называется патологическое нарушение функциональности воспалительного характера течения, но уже локализованного в области поджелудочной железы. Осложнение данной патологии может привести к развитию некроза, возникающего в ходе переваривания участков тканей железы ферментами, которые она сама же и вырабатывает. Некротические поражения тканевых структур, то есть омертвение, в большинстве случаев распространяется на близлежащие органы и ткани. Может развиваться как хронический панкреатит, так и острая его форма течения, отличающаяся значительным ухудшением общего самочувствия.
Но, ввиду того, что данные органы пищеварительной системы располагаются друг от друга на минимальном расстоянии, симптоматическое проявление панкреатита и гастрита очень схоже по общей клинической картине. При развитии того и другого заболевания наблюдается:
- постоянное чувство слабости;
- повышенный уровень утомляемости и чрезмерная сонливость;
- кожные покровы становятся бледными;
- повышается уровень потливости;
- температура тела приобретает скачкообразный характер и довольно часто поднимается до субфебрильных границ.
И все же отличить гастрит от развития панкреатита можно. Отличительные симптомы гастрита проявляются следующим образом:
- снижение общего аппетита, вплоть до полной его потери;
- возникновение тупых болезненных ощущений в области подложечной зоны живота, чувства жжения, тяжести и дискомфорта, которые могут становиться более, или менее интенсивными после употребления пищи;
- образование неприятного привкуса в ротовой полости, появление отрыжек;
- возникновение чувства тошноты, которое не редко заканчивается отхождением рвотных масс, с последующим чувством облегчения общего состояния;
- развитие диареи и запоров;
- ощущения переполненности живота, возникающие после употребления продуктов питания;
- появление урчания в полости живота, а также его вздутие.
Отличительные симптомы панкреатита имеют несколько другую клиническую картину:
- Возникает сильная болезненность в зоне пупка, которая при дальнейшем развитии распространяется по всей области живота и отдает в спину.
- Полная потеря аппетита и вздутие живота.
- Регулярное отхождение рвотных масс, которое является отличительным симптомом развития острой формы панкреатита. Может проявляться наряду с возникновением болезненных ощущений, либо сразу после них и продолжаться от пары минут, до пары часов.
- Образование жидкого стула с характерным появлением пены, кашеобразной структуры.
- С обострением и дальнейшим развитием патологии уровень общего самочувствия заболевшего начинает ухудшаться.
По вышеописанным симптоматическим проявлениям квалифицированный специалист сможет приблизительно распознать разновидность патологического нарушения в системе органов пищеварения, но для постановки точного диагноза все-таки потребуются дополнительные диагностические процедуры и инструментальные способы исследования.
Чем по происхождению отличается язва от гастрита
Гастрит – это воспаление слизистого слоя желудка. Он может проявляться в разной степени тяжести, нарушать целостность слизистого слоя, изменять выработку желудочного сока и пищеварительных ферментов. Это заболевание может протекать скрытыми формами, без ярких симптомов, которые нарушают привычный образ жизни человека. Начальные стадии воспаления слизистой оболочки можно устранить, изменив пищевой режим и соблюдая диету.
Эрозивный – это более сложная форма заболевания, при которой на слизистом слое образуются раны (язвы). При своевременном и компетентном лечении они быстро заживают без образования рубца. Это характерное отличие возникновения повреждений слизистой от язвенных ран при гастрите. В отличие от язвенной болезни, заживление ран на слизистой происходит без ярко выраженного рубцевания, но это можно наблюдать только при проведении гастроскопии.
Язва – это поражение слизистой оболочки желудка на ранних стадиях и более глубокое при запущенном заболевании. Она может привести к смертельному исходу в случае проникающих ран и незапаздывающего обращения к врачу. Если гастрит имеет свойство возникать и исчезать в зависимости от пищевого режима, то язва, образованная бактериями, имеет тенденцию только прогрессировать и не может быть устранена без медикаментозного лечения, а в запущенных случаях – хирургического вмешательства. На вопрос о том, что хуже для общего состояния здоровья, гастрит или язва, однозначного ответа нет. Язвенная болезнь является более серьезной формой заболевания желудка.
Разница между заболеваниями
Гастрит с панкреатитом представляют абсолютно разные заболевания. Гастрит побуждается воспалением слизистой оболочки желудка. Это ведет к неполному расщеплению продуктов попадания в желудок, фиксируются разлады химического или механического процесса.
Благодаря защитному гелю, продуцируемого слизистой в требуемом объеме, помогает сберечь стенки желудка от энзимов желудочной кислоты. Но при проникновении в орган опасных пищевых веществ, токсинов, нарушается гелиевый барьер, что ведет к поражению и патологиям.
Панкреатит – результат изменений в деятельности органа. Появляется патология в острой фазе. Болезненное расстройство поджелудочного органа способно формироваться вследствие нерационального питания, а именно приема жирных, жареных блюд, при проникновении токсичных элементов во время курения, приеме алкоголя. Также прогрессированию панкреатита сопутствуют:
- желчекаменная патология;
- почечная неполноценность;
- заболевания ЖКТ.
заболевания ЖКТ
В симптоматике
Чем отличается панкреатит от гастрита, если смотреть на симптоматику заболеваний? Отличие не только в месте формирования боли, следствий, но и в особенностях лечения гастрита и панкреатита. Правильность определенного заключения важна в выборе стратегии терапии.
Важно понимать, что разность панкреатита с гастритом больше определена не проявлениями, а генезисом течения. Различить болезни достаточно сложно, даже врач не всегда способен только по признакам выяснить точную болезнь
Поэтому проводят обследование.
Гастрит является изменением оболочки слизистой желудка, явные симптомы:
- изжога;
- тошнота;
- рвота;
- неприятный привкус в полости рта;
- головокружение;
- утяжеление в зоне желудка;
- понос;
- тупой болевой дискомфорт.
изжога
Панкреатит стает итогом изменений в деятельности поджелудочного органа. Проявления болезни отчетливее. Обострение наблюдается после распития спиртосодержащих напитков в значительном объеме. Часто такие признаки проявляются в брюшине, синдром резкий и сильный. Спустя некоторое время синдром расходится по брюшине и иногда переходит в спину.
Первые признаки панкреатита рвота, формирование отвращения к жирным, жареным продуктам. После эти продукты не усваиваются, выходя извне. В отличие от рвотных приступов при наличии гастрита, панкреатическая рвота не приносит больному облегчения, имеет непрерывное или повторяющееся проявление. Рефлекс рвоты не уходит, даже при опустошенном желудке. Рвотное содержимое имеют примесь желчи, зеленый или прозрачный оттенок.
После наблюдается расстройство стула, кишечник не способен справиться с перевариванием продуктов, возникает диарея. Стул при панкреатите кашеобразный, пенистый, имеет резкий зловонный аромат.
В диагностике
Панкреатит с гастритом считаются заболеваниями ЖКТ. Признаки схожи, что затрудняет правильно установить заключение. Плохо, когда заболевания развиваются вместе. Это приводит к затруднениям в диагностике болезни и терапии. Болезненное явление гастрита и формирующегося панкреатита отличают по признакам.
диагностика заболевания
Причины болезни слизистой желудка.
- Наличие бактерии хеликобактер пилори.
- Дуоденогастральный спазм.
- Спиртное, употребление препаратов продолжительное время.
- Аутоиммунное поражение.
Причины, провоцирующие развитие панкреатита.
- Механические, возникающие, когда энзимы проходят по протокам поджелудочной.
- Нейрогуморальные нарушения, характеризующиеся трудностями в производительности ферментов и гормонов.
- Отравление поджелудочного органа.
Хотя симптомы гастрита с панкреатитом похожи, но есть отличие в появлении болевого синдрома.
- Дискомфорт при гастрите появляется вверху брюшины, в зоне солнечного сплетения. Она тупая, ноющая, имеет спазмы, приводит к коликам.
- При панкреатической патологии боль длительная, сильная, зачастую опоясывающего характера, отлает под лопатку слева.
- Болевой участок при прикосновении несколько выше пупочной зоны.
- Боль начинается после питания при гастрите, по причине изменения диетического стола. Когда появляются изменения в диетическом столе при панкреатите, боль проявляется через определенный промежуток времени, а после выпитого спиртного вообще сутки.
боль при гастрите
Врачом собирается анамнез, изучаются жалобы и назначаются следующие исследования:
- клиническое исследование крови – общие симптомы воспалительной реакции организма;
- биохимический анализ – рост деятельности амилазы, липазы, может быть печеночных энзимов;
- УЗИ брюшины;
- эндоскопическое обследование вместе с биопсией;
- лапароскопия.
Методы диагностики панкреатита
Наибольшую трудность вызывает диагностика хронического панкреатита.
Хронический панкреатит часто развивается как самостоятельное заболевание, а не как осложнение острого панкреатита. При этом лечение хронического панкреатита лучше начинать на ранней стадии, не доводя дело до острых приступов.
Для своевременного выявления и диагностики хронического панкреатита необходимо ежегодно проходить профилактическое обследование, а также обращаться к врачу-гастроэнтерологу при первых подозрениях на заболевание.
Для диагностики панкреатита могут использоваться следующие диагностические методы:
Общий анализ крови
Общий анализ крови при панкреатите выявляет повышение лейкоцитов (в десятки раз), значительное повышение СОЭ.
Биохимический анализ крови
При панкреатите основным показателем биохимического анализа является панкреатическая амилаза (её уровень при заболевании возрастает в десятки раз). Также ожидаемо повышение других ферментов поджелудочной железы, глюкозы и холестерина.
Биохимический анализ мочи
В случае панкреатита следует ожидать повышение такого показателя биохимического анализа мочи, как дистаза (альфа-амилаза). Наиболее показателен анализ свежей мочи (в режиме CITO).
Исследование кала
При панкреатите проводится исследование кала (копрограмма). Исследование определяет степень непереваривания пищи, а также соотношение пищеварительных ферментов. Могут быть выявлены бактерии, размножившиеся в результате нарушения работы кишечника и скопления в нём остатков пищи.
УЗИ
УЗИ поджелудочной железы позволяет подтвердить диагноз (обнаружить воспалительный процесс в поджелудочной железе). С помощью УЗИ можно оценить размеры поджелудочной железы, состояние её ткани и протоков.
Рентгенография брюшной полости
Рентгенография позволяет обнаружить камни в поджелудочной железе и её протоках. В настоящее время более предпочтительным методом исследования является компьютерная томография органов брюшной полости.
МСКТ брюшной полости
Компьютерная томография брюшной полости позволяет выявить осложнения панкреатита – такие, как камни, кисты и опухоли (доброкачественные или злокачественные), поражения соседних органов.
Магнитно-резонансная томография (МРТ)
МРТ является наиболее информативным методом исследования поджелудочной железы при подозрении на панкреатит. Метод позволяет выявить хронический панкреатит на ранних стадиях, ещё до появления изменений в мягких тканях. С помощью МРТ возможна дифференциальная диагностика хронического и острого панкреатитов.
Гастроскопия
Гастроскопия при панкреатите даёт возможность оценить вовлечённость в патологический процесс желудка и двенадцатиперстной кишки. В некоторых случаях с помощью гастроскопии можно установить, что спровоцировало развитие острого воспаления.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Симптомы панкреатита
Основной симптомом панкреатита – сильная боль. Вместе с ней могут наблюдаться тошнота, рвота, незначительное повышение температуры, метеоризм, нарушения стула и некоторые другие симптомы.
Боль в животе
Основным симптомом острого панкреатита является сильная боль, которая начинается, как правило, в левом боку, а затем становится опоясывающейся. Боль не снимается ни спазмолитиками («но-шпа» и аналоги), ни обезболивающими препаратами (анальгетиками). В положении лежа на спине может усиливаться. Приступ боли при панкреатите обычно наблюдается после приёма пищи или алкоголя. При приёме пищи на фоне боли, боль усиливается.
Рвота
Начало острого панкреатита может сопровождаться приступами рвоты. В рвотных массах при панкреатите обычно присутствует желчь. В этот период необходимо полностью отказаться от приёма пищи.
Температура
При приступе панкреатита возможно повышение температуры до 37,5°C.
Метеоризм
Приступ нарушает перистальтику кишечника. Это приводит к вздутию живота.
Расстройство стула
Отсутствие необходимых ферментов не позволяет пище как следует перевариваться, что становится причиной расстройства стула.
Гастрит, холецистит, панкреатит: общие симптомы
Симптомы трех болезней возникают сразу, общими являются признаки:
- чередование слюноотделения и сухости во рту
- головокружение
- слабость, апатия, беспокойство
- тошнота и рвота
Постоянное воспаление превращает болезнь в хроническую, сочетание двух резко увеличивает вероятность смерти. Собранные вместе, три заболевания гарантируют долгое трудное лечение. Все органы склонны к саморазрушению, поскольку в них присутствуют ферменты, занимающиеся перевариванием продуктов питания.
Диагностика гастрита, холецистита, панкреатита
 Диагностика зависит от используемых методик, оборудования, основывается на опыте врачей. Все существующие методы делятся на:
Диагностика зависит от используемых методик, оборудования, основывается на опыте врачей. Все существующие методы делятся на:
- рентгеноскопию
- УЗИ
- биопсию
- ФГДС
- томографию
Биопсия и ФГДС не используются для исследования поджелудочной железы и желчного, зато, дают отличную картину состояния желудка. Опасен гастрит кровотечением, перерастающем либо в язву, либо в рак. Холецистит диагностируют и лечат биорезонансным методом, не требующим вскрытия кожного покрова, дающим максимальный эффект.
Лечение гастрита и панкреатита традиционное
Голодание в момент обострения традиционно для всех трех болезней (исчезновения симптомов является сигналом к началу осторожного питания по жесткой диете). Витаминные препараты, восстановители слизистой, спазмолитики, антимикробные лекарства помогают желудку
В зависимости от кислотности, ее уменьшают или стимулируют оставшиеся железы, в том числе, поджелудочную.
Лечение гастрита и панкреатита инновационное
Дозы антибиотиков назначает врач, так же, как блокаторы и ингибиторы – метронидазол, кларитромицин, ранитидин и омепразол, соответственно. К новым методикам относится биорезонансная, терапия, основанная на подавлении колебаний больных органов и клеток, замене их колебаниями с вызыванием резонанса клеток здоровых. Терапия производится тем же оборудованием, что и диагностика, позволяя сокращать время лечения и увеличивая его эффективность. Гастрит и поджелудочная железа нуждаются в одинаковой профилактике, что существенно облегчает жизнь пациентам.
Хронический гастрит и панкреатит
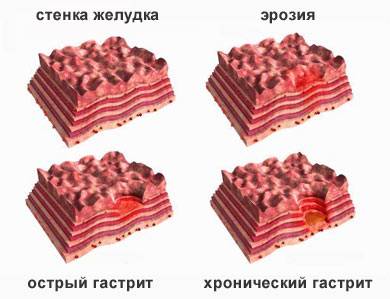 Гастрит – воспаление слизистой желудка, которое может быть острым и хроническим. Его характерные симптомы – острые или ноющие, тупые боли в подложечной области живота. Кроме того, отмечается тошнота, рвота, отсутствие аппетита, отрыжка, вздутие живота. У больного появляется слабость, головокружение, чувство переполненности после еды, снижение веса, неприятный привкус во рту. Стул неустойчивый, со склонностью к поносам.
Гастрит – воспаление слизистой желудка, которое может быть острым и хроническим. Его характерные симптомы – острые или ноющие, тупые боли в подложечной области живота. Кроме того, отмечается тошнота, рвота, отсутствие аппетита, отрыжка, вздутие живота. У больного появляется слабость, головокружение, чувство переполненности после еды, снижение веса, неприятный привкус во рту. Стул неустойчивый, со склонностью к поносам.
Панкреатит – воспаление поджелудочной железы, которое также может быть острым и хроническим. Проявляется сильными болями в животе с иррадиацией в область спины, появляющимися после приема пищи или независимо от нее. Заболевание проявляется лихорадкой, тошнотой, резкими приступами рвоты, отрыжкой, слабостью, снижением аппетита, массы тела, отвращением к жирной пище. Характерными симптомами является кашеобразный, зловонный стул, чередование поноса и запора, повышенное слюноотделение.
Как отличить симптомы гастрита от панкреатита?
 Хронический гастрит и панкреатит, во многом, имеют схожие симптомы. Из-за близкого расположения органов можно не сразу отличить, какой именно из них воспалился. Однако различия есть, и они касаются, прежде всего, места локализации боли. При гастрите они возникают в центральной верхней части живота, проявляются в виде спазмов, колик, или бывают тупыми, ноющими. А при панкреатите их характер опоясывающий, постоянный и схваткообразный, и проявляются они интенсивнее, продолжительнее. Если воспаление захватило головку поджелудочной железы, боли будут отмечаться в верхней правой части эпигастральной области. При поражении тела они локализуются с левой верхней части живота, если захвачен хвост, болеть будет в левом подреберье. Кроме того, болевой синдром может иррадиировать в область спины и грудной клетки.
Хронический гастрит и панкреатит, во многом, имеют схожие симптомы. Из-за близкого расположения органов можно не сразу отличить, какой именно из них воспалился. Однако различия есть, и они касаются, прежде всего, места локализации боли. При гастрите они возникают в центральной верхней части живота, проявляются в виде спазмов, колик, или бывают тупыми, ноющими. А при панкреатите их характер опоясывающий, постоянный и схваткообразный, и проявляются они интенсивнее, продолжительнее. Если воспаление захватило головку поджелудочной железы, боли будут отмечаться в верхней правой части эпигастральной области. При поражении тела они локализуются с левой верхней части живота, если захвачен хвост, болеть будет в левом подреберье. Кроме того, болевой синдром может иррадиировать в область спины и грудной клетки.
Также при этих заболеваниях можно четко проследить связь возникновения боли с приемом пищи. Как правило, при гастрите она возникает сразу после еды, особенно при заболевании с повышенной кислотностью. В основном, гастрит обостряется при нарушении диеты. При панкреатите связь с приемом пищи не столь очевидна, болевой синдром может возникнуть спустя несколько часов, а при приеме алкоголя даже и через сутки.
Естественно, по этим симптомам можно приблизительно оценить, какой именно орган воспалился. Наиболее точно определить и отличить заболевания помогут клинические и инструментальные методы диагностики.
Почему гастрит и панкреатит легко спутать
Гастрит – это заболевание, характеризующееся патогенными процессами в желудке, которые провоцируются неправильным питанием человека, перееданием, употреблением вредной продовольственной продукции. А также стимулировать развитие болезни могут пагубные привычки, стрессы или действие вредных для здоровья человека микроорганизмов.
Недуг имеет много разнообразных форм, которые различаются в зависимости от его происхождения и протекания. В общем, гастрит можно назвать болезнью, которая характеризуется воспалительными процессами на слизистом покрове стенок желудка, усложняющейся вследствие несвоевременного или неправильного лечения.
Если начальные формы гастритов лечатся не очень сложно, то последствием игнорирования недуга могут быть перерастание в хроническую форму, язву или даже рак желудка, которые излечить полностью очень сложно или даже невозможно.
Особенностью заболевания является абсолютная непроходимость главного панкреатического протока или стеноз каналов, забрасывание с двенадцатипёрстной кишки содержимого в кишечник. Как результат, вследствие неправильного функционирования поджелудочной железы наблюдаются искажения в процессах пищеварения, а также, что более опасно, переваривание поджелудочной железой самой себя.
Оба заболевания имеют необратимые последствия для здоровья и жизни человека при их игнорировании. Чаще всего панкреатит является последствием запущенного гастрита в хронической форме. Распознать самостоятельно эти болезни непросто, так как органы находятся близко друг к другу, и человек не всегда может определить, какой из них доставляет дискомфорт и требует лечения.
Желудок вместе с поджелудочной железой располагаются рядом, потому патологические болевые ощущения одного из органов можно спутать с болью другого.
Существуют определенные симптомы, которые свойственны заболеваниям.
- Рвота с тошнотой.
- Метеоризм.
- Головокружение.
- Увеличение отделения слюны.
- Пересыхание в полости рта.
- Изменение стула.
- Общая слабость.
- Нервозность.
- Отрыжка при панкреатите и гастрите.
Причины болезней желудочно-кишечного тракта следующие:
- неправильное питание – основная причина формирования болевых проявлений в районе ЖКТ;
- ускоренный ритмичный жизненный цикл не позволяет нормально питаться. Сюда относятся бесконечные перекусы на бегу, частое употребление продуктов с быстрыми углеводами, фаст — футовой еды;
- переживания;
- постоянные стрессы;
- переутомление организма.

стресс
Бесследно такая патология как гастрит не проходит. На первоначальной стадии вылечивается несложно. А вот последствием игнорирования патологии станет переход в хроническую форму, язву, рак, вылечить их в полном объеме нереально.
Частая ошибка пациентов в самостоятельном применении лечении при помощи лекарств, которые снижают концентрацию соляной кислоты в желудке. Такая терапия помогает устранить боль, но риск запущенности болезни сохраняется, также возможно превращение в серьезную форму. Когда снижается кислотность, происходит распространение бактерий по желудку и возникает воспаление его стенок.

опасные последствия патологий
Когда болит желудок запрещено устранять боль противовоспалительными медикаментами. Если возникает легкое недомогание, многие люди не имеют возможности сразу обратиться к врачу, тогда чтобы унять синдром советую пить антациды. Терапия подразумевает абсолютную гибель бактерии. Лечебный курс длится в10-14 суток. Лекарства определить от гастрита должен только врач.
Время начала патологии занимает до 10 лет, причем больной сталкивается лишь с болями через некоторое время после еды. Когда хроническая форма панкреатита протекает продолжительно, фиксируется:
- гибель клеток железы;
- изменяется пищеварение;
- может развиться диабет.

При первоначальных признаках дисбаланса в пищеварительной системе нужно посетить доктора.
Как отличить болезни?
Причины развития
Общим фактором при прогрессировании обоих заболеваний является неправильное питание, частое употребление алкоголя и наличие бактерии Helicobacter pylori. Есть несколько факторов, которые могут повлиять на воспалительную реакцию в желудке:

Длительное применение некоторых лекарств может вызвать проблемы с желудком.
- Дуодено-гастральный рефлюкс. При этом нарушении содержимое двенадцатиперстной кишки возвращается обратно в желудок из-за неисправности пилорического сфинктера. Это может привести к изменению уровня кислотности в желудке и вызвать колит и другие проблемы.
- Длительное лекарственное лечение. Многие препараты, принимаемые в течение длительного времени, могут негативно сказаться на слизистой оболочке желудка. Особенно часто гастрит развивается при применении препаратов из группы НПВС.
- Аутоиммунные заболевания. При таких заболеваниях иммунная система организма производит антитела, которые атакуют стенки желудка.
Панкреатит может быть вызван следующими факторами:
- Механические травмы. Нарушение может произойти при наличии желчнокаменной болезни, когда слизистая оболочка протоков поджелудочной железы повреждается образовавшимися камнями.
- Нарушения нервной и гормональной регуляции. При некоторых заболеваниях возникают проблемы с нервным и гормональным контролем, что может привести к нарушению выведения пищеварительных ферментов и гормонов поджелудочной железы.
- Токсическое воздействие. Воспаление может возникнуть, когда токсины воздействуют на поджелудочную железу. Токсины могут поступать извне или образовываться внутри организма. К последним относятся ферменты поджелудочной железы и токсины при нарушении работы почек.
- Инфекции. Панкреатит может развиться на фоне гепатитов, сальмонеллеза, бруцеллеза и других инфекционных заболеваний.
Характерные симптомы
При воспалении поджелудочной железы боль имеет интенсивный характер.
Доктор может определить наличие панкреатита и гастрита с помощью различных диагностических процедур. Хронический и острый воспалительный процесс в желудке и поджелудочной железе имеют различную симптоматику, которая представлена в таблице:
| Признак | Гастрит | Панкреатит |
|---|---|---|
| Боль | Резкая и интенсивная | Внезапная и резкая боль сильной интенсивности |
| Беспокоит в области эпигастрия | Проявляется в надчревной зоне либо ближе к пупку, в дальнейшем охватывает всю область живота | |
| Возникает либо становится сильнее после употребления еды | Часто распространяется на поясничный отдел | |
| Развивается спустя полчаса после приема пищи | ||
| Рвота | Нечастая | Отмечается сразу или спустя несколько часов после трапезы |
| Сперва содержит остатки пищи, затем желчь, слизистые вкрапления | ||
| После рвоты пациенту легчает | После нее человек не чувствует облегчения | |
| Стул | Диарея может чередоваться с запорами | Жидкий и пенистый |
| Нарушенный аппетит | Присутствует | |
| Вздутие и урчание |
На фоне гастрита может возникнуть неприятное ощущение во рту и отрыжка, что не всегда наблюдается при панкреатите.
Отличия в лечении
Панкреатин можно принимать, когда патология только начала развиваться.
Лечение панкреатита и гастрита включает коррекцию питания. При легкой стадии панкреатита достаточно принимать препарат “Панкреатин” и соблюдать диету в течение определенного времени. Воспалительный процесс в желудке сложнее поддается лечению. Часто требуется принимать несколько лекарственных препаратов одновременно, чтобы полностью излечить болезнь. Также возможно использование народных средств, основанных на природных ингредиентах.